腹股溝疝
腹股溝疝(inguinal hernia)是發生在腹股溝區的腹外疝,即腹腔內的器官或組織連同腹膜壁層形成的疝囊通過腹股溝管內口或腹股溝三角進入腹股溝管或陰囊。腹股溝疝分為:腹股溝斜疝(簡稱斜疝)、腹股溝直疝(簡稱直疝)兩種。[1]其中,可復性腹股溝斜疝就是中醫「少腹墜痛」的「狐疝」[2]。腹股溝疝俗稱「小腸氣」,或直接俗稱為「疝氣」。
| 腹股溝疝 | |
|---|---|
 | |
| 左側腹股溝斜疝 | |
| 類型 | 小腸病變[*]、疾病 |
| 分類和外部資源 | |
| 醫學專科 | 胃腸學 |
| ICD-11 | DD51 |
| ICD-9-CM | 550、550.90 |
| DiseasesDB | 6806 |
| MedlinePlus | 000960 |
| eMedicine | 775630、932680 |
根據傳統定義,股疝不屬於腹股溝疝,但由於部位相近、治療方法類似,並且與斜疝、直疝同樣經過恥骨肌孔,所以臨床上也常將其列入腹股溝疝。[3]
歷史
編輯西方早在公元前1500年,古埃及就有腹股溝疝的記載。公元前900年的腓尼基雕像展現了使用繃帶固定治療腹股溝疝的做法。公元1世紀的古希臘就已經有了對腹股溝疝的手術治療。
在中國,成書於秦漢的《靈樞·五色》就有相關記載:「男子色在於面王,為小腹痛,下為卵痛,其圜直為莖痛,高為本,下為首,狐疝饗陰之屬也。」[4]
劃時代的疝外科治療由義大利外科醫生Edoardo Bassini開創。Bassini於1887年首次報告了其開展的一種新術式,1889年出版專著。後世將這種手術方法稱為Bassini法。此後Halsted、Ferguson、Lotheissen、Battle等人都對疝外科做出過貢獻。Edward Shouldice是又一位作出重要貢獻的醫生,其開創的Shouldice法已成為最受推崇的傳統腹股溝疝修補術。
美國醫生Irving Lichtenstein提出的無張力疝修補觀念是疝外科的一場革命。他使用聚丙烯等材料製成的人工補片加強腹股溝管後壁以替代傳統的張力縫合。現在使用各種補片的無張力修補術已成為應用最廣泛的腹股溝疝修補術。
隨著腹腔鏡的發展,已經成功將其應用於疝修補術,腹腔鏡疝修補術均需使用人工補片,目前於開放式無張力修補術相比尚無明顯優勢,仍然處於探索階段。[3][5]
全球每年有超2000萬患者接受腹股溝疝修補術[6][7],中國的腹股溝疝發病率和流行率居世界第二位[8]。在美國,每年估計約有八十萬例腹股溝疝氣手術。[9]英國的統計顯示,男性罹患腹股溝疝的終生機率為27%,而女性為3%[10]。1996年美國Rutkow的調查顯示,腹股溝疝占全部腹外疝的65.6%。2003年,美國共有77萬例腹股溝疝患者接受手術治療。[3]
年齡
編輯新生兒的發病率大約為2%~4%,1周歲後發病率有所下降,18~45歲較少發病,65歲以後發病又明顯增加。[3]
性別
編輯腹股溝疝多發於男性,男女發病率約為15:1。[1]
病因學
編輯人類的直立
編輯哺乳動物的腹股溝區在腹膜前方主要依靠腹橫筋膜抵抗腹腔內的壓力,缺乏肌肉的支持。對於四肢爬行的動物,當處於爬行體位時,腹股溝處於比腹部更高的水平,腹腔內的壓力主要作用於上腹部前壁,腹股溝區壓力不大,因而這些動物幾乎沒有腹股溝疝的表現。而人類在進化為兩腿行走的直立動物後,腹股溝區未能進化以適應這種改變,當薄弱的腹橫筋膜不能承受腹內壓力時,便發生了腹股溝疝。[3]
鞘狀突未閉
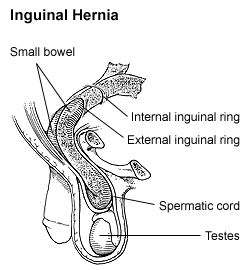
編輯對於男性而言,在胎兒早期睪丸下降的過程中發生的先天性解剖異常是導致腹股溝疝的重要因素。在胚胎早期,睪丸位於腹膜後第2~3腰椎旁,以後逐漸下移,帶動腹膜、腹橫筋膜並推動皮膚形成陰囊。隨睪丸下移的腹膜形成鞘狀突起,稱為腹膜鞘突(或稱鞘狀突),緊貼於睪丸後壁。鞘狀突下段在嬰兒出生後不久成為睪丸鞘膜,中上段萎縮閉鎖形成一纖維索帶。如鞘突不閉鎖或閉鎖不全,就會成為疝囊,腹腔內容物由此進入腹股溝管和陰囊,形成腹股溝斜疝。[1]
女性沒有睪丸下降的過程,也就沒有鞘突,其腹股溝管內口只有子宮圓韌帶通過,較男性更小,因而其發生腹股溝疝的機會大大減少。
腹壁薄弱或功能不全
編輯當咳嗽、打噴嚏等腹內壓力突然增高的情況下,腹壁肌肉會自行同步收縮,使腹內斜肌和腹橫肌下緣(聯合腱)下移,起到保護內環和腹股溝管後壁的作用,這稱為「百葉窗」(Shutter)機制。而腹橫肌收縮緊張使內環像括約肌一樣稱為「吊帶」(Sling)機制。腹橫筋膜和腹橫肌功能不全可導致內環失去保護,當腹腔內壓力大於深環外時,腹腔內容物就會推動腹膜形成疝囊從深環突出,形成腹股溝斜疝。而腹股溝三角(直疝三角)腹橫筋膜的薄弱或缺損可導致腹股溝直疝的發生。[1][3]
其它因素
編輯解剖
編輯腹股溝區是下腹部兩側的三角形區域,內界為腹直肌外緣,上界為髂前上棘至腹直肌外緣的水平線,下界為腹股溝韌帶。腹壁層次由淺及深分為7層:皮膚、淺筋膜(Camper筋膜)、深筋膜(Scarpa筋膜)、腹外斜肌及其腱膜、腹內斜肌、腹橫肌、腹橫筋膜、腹膜外脂肪層、腹膜。
腹股溝管為一潛在的管道,前壁為腹外斜肌腱膜和腹內斜肌,後壁為腹橫筋膜和腹股溝鐮,上壁為腹內斜肌、腹橫肌的弓狀下緣,下壁為腹股溝韌帶。腹股溝管內口是解剖學名稱,臨床又稱深環、內環、腹環,向內通往腹腔,腹股溝管外口又稱淺環、外環、皮下環,向外通往陰囊。腹股溝管內有男性精索(由輸精管、提睪肌和精索動靜脈構成)或女性子宮圓韌帶。
症狀及體徵
編輯腹股溝疝主要表現為腹股溝區的突出腫塊,腫塊增大可進入陰囊,常伴有脹悶不適,偶有疼痛。腫塊常在站立、行走時出現,多引起活動不便,咳嗽、體力勞動時常加重,平臥或手托可使腫塊向腹腔回納而消失。如果疝囊內容物不能回納,則為嵌頓性疝,如果嵌頓的是腸袢,則有明顯疼痛,並有嘔吐、腹脹、便秘等機械性腸梗阻表現,若不及時處理,終將發展為絞窄性疝,出現腸袢壞死、穿孔、感染。[1]
分類
編輯根據疝內容物的情況和特點,可分為可復性(易復性)疝、難復性疝、滑動性疝、嵌頓性疝、絞窄性疝等。一些特殊性質的疝常以人名命名,如Richter疝、Littre疝、Maydl疝等。臨床上常用的分類如下:
斜疝與直疝
編輯根據疝囊頸與腹壁下動脈的關係,腹股溝疝分為腹股溝斜疝和腹股溝直疝兩種。
腹股溝斜疝的腹腔內容物從位於腹壁下動脈外側的內環突出,向前內下斜通過腹股溝管,可經外環進入陰囊。發病率占腹股溝疝的85%~95%。
腹股溝直疝的腹腔內容物從腹壁下動脈內側的腹股溝三角直接向前突起,不穿過腹股溝內環,一般不進入陰囊。較腹股溝斜疝少見,僅為腹股溝疝病例的5%。
兩者的區別如下:[1]
| 斜疝 | 直疝 | |
|---|---|---|
| 好發年齡 | 兒童、青壯年、老年 | 老年 |
| 突出途徑 | 經腹股溝管突出,常進入陰囊 | 由腹股溝三角突出,一般不進入陰囊 |
| 是否經過內環 | 是 | 否 |
| 與精索的關係 | 精索在疝囊後方 | 精索在疝囊外前方 |
| 與腹壁下動脈的關係 | 疝囊頸在腹壁下動脈外側 | 疝囊頸在腹壁下動脈內側 |
| 嵌頓機會 | 較多 | 極少 |
如果患者在同一側同時患有斜疝和直疝,則被稱為「褲型疝」(「馬鞍疝」)。
股疝
編輯根據傳統定義,股疝不屬於腹股溝疝,但臨床上也常將其列入腹股溝疝,與直疝和斜疝並列。
新的分類
編輯為指導臨床實踐,從20世紀40年代後期至今,許多疝外科專家建立了多種疝分類分型系統,但目前尚無一種被廣泛接受。使用較多的分類分型系統如下:[3][5]
Gilbert、Rutkow和Robbins
編輯Gilbert於1980年設計了名為CHATS的分類系統,分為5型,1986年Rutkow和Robbins又增加兩種類型。
- Ⅰ型,內環口正常的斜疝;
- Ⅱ型,內環口擴大(小於兩指寬)的斜疝,後壁完整;
- Ⅲ型,內環口擴大(大於兩指寬)的斜疝,後壁受損;
- Ⅳ型,大的直疝
- Ⅴ型,小的直疝
- Ⅵ型,「褲型疝」(「馬鞍疝」)
- Ⅶ型,股疝
Nyhus
編輯美國Nyhus於1993年公布,分為
- Ⅰ型,內環口正常的斜疝;
- Ⅱ型,內環口擴大的斜疝;
- Ⅲ型,腹股溝管後壁薄弱的所有直疝、斜疝和股疝;
- Ⅳ型,復發疝
法國Stoppa領導的歐洲腹壁疝研究組(GREPA)於1998年對這個分類法稍作修改,特別強調了「加重」因素。
Bendavid
編輯由Bendavid於1994年提出的分類系統,是最詳細而複雜的分類系統,稱為TSD(Type,Staging,Dimention)系統,T代表類型,S代表分期,D代表腹壁缺損的直徑。
- 型
- 前外側型(斜疝)
- 前中側型(直疝)
- 後中側型(股疝)
- 後外側型(圍血管型疝)
- 期
- Ⅰ期,疝囊在腹股溝管內
- Ⅱ期,疝囊在外環外
- Ⅲ期,疝囊進入陰囊
- 大小
Robert和Zollinger, Jr
編輯2002年Robert和Zollinger, Jr將現有各分類系統歸納,提出「統一分類法」,分為9個類型:
- Ⅰ型,斜疝,小
- Ⅱ型,斜疝,中
- Ⅲ型,斜疝,大
- Ⅳ型,直疝,小
- Ⅴ型,直疝,中
- Ⅵ型,直疝,大
- Ⅶ型,「褲型疝」(「馬鞍疝」)
- Ⅷ型,股疝
- 0型,其它特殊類型
治療
編輯非手術治療
編輯1歲以下的嬰兒隨著腹肌的增強,腹股溝疝有自愈的可能,可以暫不手術。此外,因年老體弱等原因不能耐受手術者也可選擇疝帶壓迫的保守治療。[1]
手術治療
編輯1歲以上的兒童以及成人極少有自愈的機會,藥物治療對腹股溝疝無效,一般主張診斷明確後即行手術修補。對於有便秘、咳嗽、排尿困難等腹壓增高的情況,應於術前先行處理。
疝囊高位結紮術
編輯顯露疝囊頸,予以高位結紮或貫穿縫合,然後切除疝囊。對於嬰幼兒而言,單純疝囊高位結紮就可獲得滿意的效果。
傳統疝修補術
編輯在疝囊高位結紮的基礎上,再加強腹股溝管前壁或後壁稱為疝修補術。
- Bassini術式:在精索後方將腹內斜肌下緣和聯合腱與切開的腹橫筋膜上下兩頁共同縫合至腹股溝韌帶上,即加強腹股溝管後壁。由義大利外科醫生Edoardo Bassini於1887年所開創,這是最經典的疝修補術。
- Shouldice術式:將腹橫筋膜切開後多重重疊縫合,再在精索後方將腹內斜肌下緣和聯合腱縫合至腹股溝韌帶上。由加拿大醫生Edward Shouldice所創,已成為最受推崇的傳統腹股溝疝修補術。[14]
- Nyhus術式:前述的幾種術式都是腹股溝管前進行手術操作,即前進路(anterior approach),而利用腹膜前間隙進行手術操作的後進路(posterior approach)則在臨床上使用較少。這一方法最早由英國Annandale於1886年提出,一直未引起重視。Nyhus對該技術做了改進並大量應用於臨床,於1960年做了相關報道。Nyhus提出,這一方法特別適合曾經採用前進路進行手術,後又復發的患者,因為後進路可以避開前次手術形成的瘢痕組織。
無張力疝修補術
編輯傳統疝修補術都存在縫合張力大等缺點,使用人工合成纖維(常見為聚丙烯、膨體聚四氟乙烯)製成的網狀補片(surgical meshes)加強腹股溝管後壁可有效防止疝的復發。常見以下幾種術式:
- Lichtenstein單純網片修補術:美國醫生Irving Lichtenstein於1986年首次提出無張力疝成形術(Tension-free Hernioplasty)的概念。其方法是只用1張網狀補片縫合固定於腹股溝管後壁。
- 預成形網塞加補片修補術:在Lichtenstein術式的基礎上發展而來,其方法是將網狀補片捲成一錐狀體置於內環(斜疝)或腹壁缺損處(直疝),然後再按Lichtenstein術式操作。最早由Lichtenstein等人提出,後Bard公司製成預成形(PreFix)錐狀網塞,1993年美國Rutkow和Robbins將該術式標準化,現已成為應用最多的腹股溝疝修補術術式。
- 使用雙層修補裝置的術式:美國Gilbert於20世紀80年代設計出雙層立體的補片,內層置於腹膜前間隙,外側置於腹股溝管後壁,兩者之間的連接部分則通過內環或腹壁缺損處。這種補片後由強生愛惜康公司製造,稱為普理靈疝裝置(Prolene Hernia System,PHS),故這種術式常以PHS作為名稱。
- Stoppa術式:Stoppa術式的正式名稱是巨大補片加強內臟囊手術(Giant Prosthetic Reinforce of the Visceral Sac, GPRVS),由法國Stoppa於1969年開創。主要用於巨大疝、雙側複合疝等。
- Kugel術式:美國Kugel於20世紀90年代初設計了一種新型補片及相關術式。這一術式採用後進路將補片置於腹膜前間隙。
腹腔鏡疝修補術
編輯1979年,Ger首次將腹腔鏡技術引入疝外科,在90年代後,隨著腹腔鏡膽囊切除術的普及,也推動了腹腔鏡疝修補術的發展。但目前仍處於探索階段,相對傳統疝修補術,尚無明顯優勢。
- 單純內環口關閉法(Ring Closure Techinque,RCT):由Ger於1982年完成,是腹腔鏡疝修補術的最初術式,其實質是腹腔鏡下的疝囊高位結紮術,現已很少人採用。
- 經腹腔內法(intraperitoneal onlay mesh technique,IPOM):Fitzgibbons於1991年首先報道。其方法是將補片放入腹腔的腹膜內面,直接覆蓋缺損。由於補片與腹腔內臟器、組織直接接觸,容易導致腸粘連,現已很少採用。
- 經腹膜前法(transabdominal preperitoneal approach,TAPA或TAPP):經腹腔在腹股溝缺損上方切開腹膜,置入補片後縫合腹膜。
- 完全經腹膜外法(totally extraperitoneal approach,TEA或TEP):利用腹膜前間隙進行操作,不進入腹腔。
術後併發症
編輯術後常見的併發症有:
參考文獻
編輯- ^ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 1.7 陳孝平. 第三十四章 腹外疝. 外科学. 人民衛生出版社. 2000: 440–450. ISBN 7-117-03896-9.
- ^ 王洪圖. 黄帝內經硏究大成, 第 2 卷. 北京出版社. 1997: 1791. ISBN 9787200028140.
- ^ 3.0 3.1 3.2 3.3 3.4 3.5 3.6 3.7 3.8 陳雙 主編. 腹股沟疝外科学. 中山大學出版社. 2005. ISBN 7-306-02611-9.
- ^ 黃帝內經·靈樞·五色第四十九. 黃帝內經·靈樞·五色
- ^ 5.0 5.1 5.2 Robert J. Fitzgibbons, Jr; A. Gerson Greenburg. 疝外科学. 人民衛生出版社. 2003. ISBN 7-117-05488-3.
- ^ International guidelines for groin hernia management. Hernia. 2018-02, 22 (1): 1–165. doi:10.1007/s10029-017-1668-x.
- ^ 腹股沟疝流行病学研究进展. 中華消化外科雜誌. 2024-09-20, 23 (09): 1168–1172. ISSN 1673-9752. doi:10.3760/cma.j.cn115610-20240802-00370 (中文).
- ^ 成人腹股沟疝危险因素及外科治疗的研究进展. 國際外科學雜誌. 2024-04-15, 51 (04): 283–288. ISSN 1673-4203. doi:10.3760/cma.j.cn115396-20240103-00006 (中文).
- ^ Hammoud, Mohamad; Gerken, Jeffrey. Inguinal Hernia. StatPearls. StatPearls Publishing. 2024 [2024-11-13]. (原始內容存檔於2024-07-16).
- ^ John T Jenkins, Patrick J O』Dwyer. Inguinal hernias. BMJ. 2008, 336 (7638): 269–272. PMC 2223000 . PMID 18244999. doi:10.1136/bmj.39450.428275.AD.
- ^ Biswas S, Vedanayagam M, Hipkins G. Acute direct inguinal hernia resulting from blunt abdominal trauma: Case Report. World J Emerg Surg. 2010, 5 (16). PMC 2902452 . PMID 20537142. doi:10.1186/1749-7922-5-16.
- ^ 彭裕文 主編. 局部解剖学. 人民衛生出版社. 2004. ISBN 7-117-06207-X.
- ^ Desarda MP. Surgical physiology of inguinal hernia repair--a study of 200 cases. BMC Surg. 2003, 3: 2 [2010-11-05]. PMC 155644 . PMID 12697071. doi:10.1186/1471-2482-3-2. (原始內容存檔於2015-09-24).
- ^ Amato B, Moja L, Panico S, Persico G, Rispoli C, Rocco N, Moschetti I. Shouldice technique versus other open techniques for inguinal hernia repair. Cochrane Database of Systematic Reviews. 2009, (4): :CD001543. PMID 19821279. doi:10.1002/14651858.