布比卡因
布比卡因(英语:Bupivacaine)以Marcaine等品牌于市面销售,是一种用于降低人体特定小区域知觉的局部麻醉药。[5]它被注射到支配该区域的神经周围,或注射到脊椎管的硬膜外腔(参见硬脊膜外麻醉)以达到神经阻断的作用。[5]它可与少量肾上腺素混合以延长作用时间。[5]此药物通常在15分钟内开始作用,并持续2至8小时。[5][6]
 | |
 | |
| 临床资料 | |
|---|---|
| 读音 | /bjuːˈpɪvəkeɪn/ |
| 商品名 | Marcaine、Sensorcaine、Posimir及其他 |
| AHFS/Drugs.com | Monograph |
| 核准状况 | |
| 怀孕分级 | |
| 给药途径 | 非消化道给药, 外用给药, 植入式制剂 |
| ATC码 | |
| 法律规范状态 | |
| 法律规范 | |
| 药物动力学数据 | |
| 生物利用度 | n/a |
| 血浆蛋白结合率 | 95% |
| 药物代谢 | 肝脏 |
| 药效起始时间 | 15分钟内[5] |
| 生物半衰期 | 3.1小时 (成人)[5] 8.1小时 (新生儿)[5] |
| 作用时间 | 2-8小时[6] |
| 排泄途径 | 肾脏, 4–10% |
| 识别信息 | |
| |
| CAS号 | 38396-39-3 73360-54-0 |
| PubChem CID | |
| IUPHAR/BPS | |
| DrugBank | |
| ChemSpider | |
| UNII |
|
| KEGG | |
| ChEBI |
|
| ChEMBL |
|
| CompTox Dashboard (EPA) | |
| ECHA InfoCard | 100.048.993 |
| 化学信息 | |
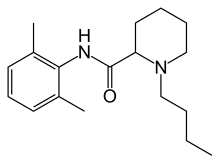
| 化学式 | C18H28N2O |
| 摩尔质量 | 288.44 g·mol−1 |
| 3D模型(JSmol) | |
| 熔点 | 107至108 °C(225至226 °F) |
| |
| |
使用此药物的可能副作用有昏睡、肌肉抽搐、耳鸣、视力变化、低血压和心率不整。[5]人们担心将其注射到关节中可能会导致软骨发生问题。[5]不建议将浓缩布比卡因用于硬膜外腔麻醉。[5]硬膜外腔麻醉也可能会延长分娩时间。[5]此药物是酰胺类局部麻醉药中的一员。[5]
布比卡因于1957年由德国化学家Heinz Killian合成。[7]它已被列入世界卫生组织基本药物标准清单之中。[8]市面上有此药物的通用名药物流通。[5][9]一种品牌名称为Xaracoll的布比卡因植入式制剂于2020年8月获得FDA核准用于医疗用途。[10][11][12]
医疗用途
编辑布比卡因适用于局部浸润麻醉、周边神经阻滞、交感神经阻滞、硬膜外阻滞和尾骶骨阻滞。它有时会与肾上腺素联合使用,以防止全身吸收并延长作用时间。0.75%(最浓缩)制剂用于退后球腔阻滞术之用。[13]此药物是分娩期间硬膜腔外麻醉以及术后疼痛管理最常用的局部麻醉剂。[14]布比卡因脂质体制剂(商品名EXPAREL)与普通布比卡因用于传统神经周围注射相比,尚未显示出临床益处,[15]但有些行业资助的研究报告显示其用于局部浸润麻醉时具有益处。[16][17]
布比卡因与I 型胶原蛋白(商品名Xaracoll)的固定剂量组合,适用于成人开放性腹股沟疝气手术后止痛用,可维持24小时。[11][12]
布比卡因注射剂(商品名Posimir)适用于成人,在关节镜直接观察下将布比卡因给药至肩峰下间隙,以产生术后镇痛作用,最长可维持72小时。[11][18]
禁忌症
编辑对布比卡因,或其他酰胺类局部麻醉药有过敏反应的患者禁用此药物。产科宫颈旁阻滞术和静脉局部麻醉 (Bier氏阻滞术)由于可能会有止血带松脱、药物全身吸收导致心脏骤停的风险,因此禁用于此类麻醉方式。由于0.75%的制剂与难治性心脏骤停有关,在个体分娩期间的硬膜外腔麻醉中禁用。[19]
不良反应
编辑布比卡因与其他局部麻醉药物相比,具有明显的心脏毒性。[20]然而如果正确给药,不良反应很少见。大多数的反应是由注射部位加速吸收、无意的血管内注射或缓慢的代谢降解所引起。过敏反应很少发生。[19]
临床上显著的不良事件是由布比卡因全身吸收所引起,主要影响的是中枢神经系统和循环系统。其中对中枢神经系统的影响通常发生在血液中的药物浓度较低的情况下。最初,皮质抑制途径受到选择性抑制,引起神经元兴奋症状。在较高的血浆浓度下,抑制性和兴奋性途径均受到抑制,导致中枢神经系统受到抑制,并可能发生昏迷。较高的血浆浓度也会导致心血管方面的问题,低浓度也可能导致心血管衰竭。[21]对中枢神经系统的不良影响可能表示即将发生心脏毒性,应仔细监测。[19]
在高剂量脊椎麻醉的蛛网膜下注射过程中,也可能发生毒性反应。这些影响有皮肤感觉异常、瘫痪、呼吸中止、换气不足、大便失禁和尿失禁。此外,布比卡因持续输注到关节间隙,可能会导致软骨溶解。[19]
曾有多起因药物意外静脉注射,导致硬膜腔外麻醉患者死亡的案例。[22]
过量用药
编辑根据动物实验[23][24]显示脂质乳化物(一种常用的静脉注射剂)可针对局部麻醉药过量继发的严重心脏毒性进行有效治疗,一些人类病例报告也支持此看法。[25][26]扩大宣传此治疗法的计划也已发表。[27]
怀孕与哺乳期
编辑布比卡因可穿过胎盘,属于C类妊娠药物。然而它被批准用于足月产科麻醉。布比卡因会分泌进入母乳,应与患者讨论停止母乳哺育与停用布比卡因之间的权衡取舍。[19]
关节镜后肩关节盂肱软骨溶解症
编辑布比卡因对软骨有毒性,其关节腔内注射可能导致关节镜手术后肩关节盂肱软骨溶解症。[28]
药理学
编辑药效学
编辑布比卡因与电压门控钠离子通道的细胞内部分结合,阻止钠流入神经元,而防止去极化。如果没去极化,就不会发生疼痛讯号的启动或传导。
药物动力学
编辑布比卡因和其他局部麻醉药的全身吸收速率取决于给药的剂量和浓度、给药途径、给药部位的血管分布以及制剂中是否存在肾上腺素。[29]
化学结构
编辑布比卡因是一种酰胺类局部麻醉药,与另一种局部麻醉药利多卡因一样。芳香族头和烃链透过酰胺连接,而不像早期局部麻醉剂那样透过酯键连接。因此,酰胺类麻醉药更为稳定,不太可能引起过敏反应。布比卡因(以及甲哌卡因、罗哌卡因和左布比卡因)的末端氨基部分包含在哌啶环内。这些药物称为哌哌利基西利啶类化合物。[14]
社会与文化
编辑法律地位
编辑欧洲药品管理局 (EMA) 人用药品委员会 (CHMP) 采纳积极意见,于2020年9月17日建议授予此药物用于术后疼痛管理药品(商品名Exparel)的上市许可。[30]该药品的申请者是Pacira Ireland Limited。[30]Exparel脂质体于2020年11月在欧盟获准用于医疗用途。[31]
经济学
编辑研究
编辑左布比卡因是布比卡因的对映异构,有较长的作用时间,较小的血管舒张作用。 Durect公司正在开发一种用于术后可生物降解的控释药物输送系统。截至2010年,已完成III期临床试验。[32]
参见
编辑参考文献
编辑- ^ Bupivacaine Use During Pregnancy. Drugs.com. 2020-04-13 [2020-09-21]. (原始内容存档于2024-06-19).
- ^ FDA-sourced list of all drugs with black box warnings (Use Download Full Results and View Query links.)". nctr-crs.fda.gov. FDA. Retrieved 2023-10-22.
- ^ Marcaine- bupivacaine hydrochloride injection, solution Marcaine with epinephrine- bupivacaine hydrochloride and epinephrine bitartrate injection, solution. DailyMed. [2021-02-13]. (原始内容存档于2021-03-04).
- ^ Sensorcaine MPF- bupivacaine hydrochloride injection, solution. DailyMed. [2021-02-13]. (原始内容存档于2024-06-10).
- ^ 5.00 5.01 5.02 5.03 5.04 5.05 5.06 5.07 5.08 5.09 5.10 5.11 5.12 5.13 Bupivacaine Hydrochloride. The American Society of Health-System Pharmacists. [2015-08-01]. (原始内容存档于2015-06-30).
- ^ 6.0 6.1 Whimster DS. Cambridge textbook of accident and emergency medicine. Cambridge: Cambridge University Press. 1997: 194. ISBN 9780521433792. (原始内容存档于2015-10-05).
- ^ Egan TD. Pharmacology and physiology for anesthesia : foundations and clinical application. Philadelphia, PA: Elsevier/Saunders. 2013: 291. ISBN 9781437716795. (原始内容存档于2016-05-12).
- ^ World Health Organization. World Health Organization model list of essential medicines: 22nd list (2021). Geneva: World Health Organization. 2021. hdl:10665/345533 . WHO/MHP/HPS/EML/2021.02.
- ^ 9.0 9.1 Hamilton R. Tarascon Pocket Pharmacopoeia 2015 Deluxe Lab-Coat Edition. Jones & Bartlett Learning. 2015: 22. ISBN 9781284057560.
- ^ Xaracoll: FDA-Approved Drugs. U.S. Food and Drug Administration (FDA). [2020-09-02]. (原始内容存档于2020-10-19).
- ^ 11.0 11.1 11.2 FDA approval letter (PDF). U.S. Food and Drug Administration (FDA). 2020-08-28 [2020-09-02]. (原始内容存档 (PDF)于2021-04-07). 本文含有此来源中属于公有领域的内容。
- ^ 12.0 12.1 FDA Approves Xaracoll (bupivacaine HCl) Implant, a Non-opioid, Drug-device Treatment Option for Acute Postsurgical Pain Relief for up to 24 Hours Following Open Inguinal Hernia Repair in Adults (新闻稿). Innocoll Pharmaceuticals. 2020-08-31 [2020-09-02]. (原始内容存档于2024-03-29) –通过PR Newswire.
- ^ Lexicomp. Bupivacaine (Lexi-Drugs). [2014-04-20]. (原始内容存档于2014-04-10).
- ^ 14.0 14.1 14.2 Miller RD. Basics of Anesthesia. Churchill Livingstone. 2006-11-02.
- ^ Hussain N, Brull R, Sheehy B. Perineural Liposomal Bupivacaine Is Not Superior to Nonliposomal Bupivacaine for Peripheral Nerve Block Analgesia: A Systematic Review and Meta-analysis. Anesthesiology. February 2021, 134 (2): 147–164. PMID 33372953. doi:10.1097/ALN.0000000000003651 .
- ^ Ma TT, Wang YH, Jiang YF, Peng CB, Yan C, Liu ZG, Xu WX. Liposomal bupivacaine versus traditional bupivacaine for pain control after total hip arthroplasty: A meta-analysis. Medicine. June 2017, 96 (25): e7190. PMC 5484209 . PMID 28640101. doi:10.1097/MD.0000000000007190 .
- ^ Mont MA, Beaver WB, Dysart SH, Barrington JW, Del Gaizo DJ. Local Infiltration Analgesia With Liposomal Bupivacaine Improves Pain Scores and Reduces Opioid Use After Total Knee Arthroplasty: Results of a Randomized Controlled Trial. The Journal of Arthroplasty. January 2018, 33 (1): 90–96. PMID 28802777. doi:10.1016/j.arth.2017.07.024 .
- ^ Durect Corporation Announces U.S. FDA Approval of Posimir For Post-Surgical Pain Reduction for up to 72 Hours Following Arthroscopic Subacromial Decompression (新闻稿). Durect Corporation. 2021-02-02 [2021-02-13]. (原始内容存档于2021-05-18) –通过PR Newswire.
- ^ 19.0 19.1 19.2 19.3 19.4 19.5 19.6 Bupivacaine (Lexi-Drugs). [2014-04-20]. (原始内容存档于2014-04-10).
- ^ de La Coussaye JE, Eledjam JJ, Brugada J, Sassine A. [Cardiotoxicity of local anesthetics]. Cahiers d'Anesthésiologie. 1993, 41 (6): 589–598. PMID 8287299.
- ^ Australian Medicines Handbook. Adelaide. 2006. ISBN 978-0-9757919-2-9.
- ^ Filipino nurse dies in UK due to wrong use of anaesthetic. ABS-CBN Interactive. 2014-01-28. (原始内容存档于2007-07-09).
- ^ Weinberg GL, VadeBoncouer T, Ramaraju GA, Garcia-Amaro MF, Cwik MJ. Pretreatment or resuscitation with a lipid infusion shifts the dose-response to bupivacaine-induced asystole in rats. Anesthesiology. April 1998, 88 (4): 1071–1075. PMID 9579517. S2CID 1661916. doi:10.1097/00000542-199804000-00028 .
- ^ Weinberg G, Ripper R, Feinstein DL, Hoffman W. Lipid emulsion infusion rescues dogs from bupivacaine-induced cardiac toxicity. Regional Anesthesia and Pain Medicine. 2003, 28 (3): 198–202. PMID 12772136. S2CID 6247454. doi:10.1053/rapm.2003.50041.
- ^ Rosenblatt MA, Abel M, Fischer GW, Itzkovich CJ, Eisenkraft JB. Successful use of a 20% lipid emulsion to resuscitate a patient after a presumed bupivacaine-related cardiac arrest. Anesthesiology. July 2006, 105 (1): 217–218. PMID 16810015. S2CID 40214528. doi:10.1097/00000542-200607000-00033 .
- ^ Litz RJ, Popp M, Stehr SN, Koch T. Successful resuscitation of a patient with ropivacaine-induced asystole after axillary plexus block using lipid infusion. Anaesthesia. August 2006, 61 (8): 800–801. PMID 16867094. S2CID 43125067. doi:10.1111/j.1365-2044.2006.04740.x.
- ^ Picard J, Meek T. Lipid emulsion to treat overdose of local anaesthetic: the gift of the glob. Anaesthesia. February 2006, 61 (2): 107–109. PMID 16430560. S2CID 29843241. doi:10.1111/j.1365-2044.2005.04494.x.
- ^ Gulihar A, Robati S, Twaij H, Salih A, Taylor GJ. Articular cartilage and local anaesthetic: A systematic review of the current literature. Journal of Orthopaedics. December 2015, 12 (Suppl 2): S200–S210. PMC 4796530 . PMID 27047224. doi:10.1016/j.jor.2015.10.005.
- ^ bupivacaine hydrochloride (Bupivacaine Hydrochloride) injection, solution. FDA. [2014-04-20]. (原始内容存档于2014-04-21).
- ^ 30.0 30.1 Exparel: Pending EC decision. European Medicines Agency (EMA). 2020-09-17 [2020-09-21]. (原始内容存档于2020-09-23). Text was copied from this source which is © European Medicines Agency. Reproduction is authorized provided the source is acknowledged.
- ^ Exparel liposomal EPAR. European Medicines Agency (EMA). 2020-09-15 [2020-12-11]. (原始内容存档于2020-12-27).
- ^ Bupivacaine Effectiveness and Safety in SABER Trial (BESST). ClinicalTrials.gov. 20 January 2010 [2012-03-01]. (原始内容存档于2011-12-27).