酒精性肝病
酒精性肝病 (英语:Alcoholic liver disease,ALD), 也称为酒精相关性肝病 (alcohol-related liver disease ,ARLD), 这个名词涵盖因为过度饮酒所导致的肝脏状况[1],包括酒精性脂肪肝(alcoholic fatty liver, AFL)、酒精性肝炎、以及伴随肝脏纤维化或肝硬化而在的慢性肝炎及其并发症。[2]
| 酒精性肝病 | |
|---|---|
| 又称 | 酒精相关性肝病 |
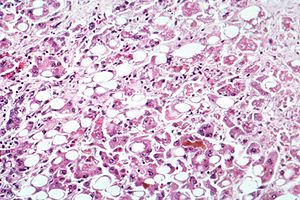 | |
| 肝脏样本显微照相,显示出脂肪变性、细胞坏死、及麦洛利氏小体。 | |
| 分类和外部资源 | |
| 医学专科 | 胃肠学 |
| ICD-11 | DB94 |
| ICD-10 | K70 |
| MedlinePlus | 000281 |
酒精性肝病是西方国家的人发生肝病的主要原因。虽然脂肪变性 (脂肪肝) 会发生在任何长期大量饮酒的人身上,这个过程属于短暂,而且可逆转。[2]重度饮酒者有超过90%会发展出脂肪肝,而大约有25%会发展为更严重的酒精性肝炎,以及有15%会最终变成肝硬化。[3]
风险因素
编辑已知会导致酒精性肝病的风险因素是:
- 饮酒量:每天摄入40克纯酒精,持续数年会导致酒精性肝病[6]。男性每天摄取60-80克(在美国的酒精标准单位是14克,即1.5液体盎司蒸馏酒、5液体盎司葡萄酒、或是12液体盎司啤酒。每6罐一包装的啤酒(含有5%酒精浓度(ABV),等于喝下84克酒精,刚好超过上限),或是女性每天摄取20克的酒精,持续20年或更长时间,会显著让罹患肝炎和肝纤维化的风险增加 (6%至41%)[2][7]。10%-20%的慢性重度饮酒者会发展为晚期酒精性肝病[8]。
- 饮酒模式: 在用餐时机之外饮酒,会让酒精性肝病的风险增加3倍。[9]
- 性别:女性罹患酒精相关性肝病的几率是男性的两倍,并且可能会在较短的饮酒历史和较少的摄取量情况下罹患。女性肠道中分泌的醇脱氢酶较少、体脂肪比例较高、身体总含水量较低、以及由于月经周期引起的脂肪吸收变化,是造成这种现象的原因。[9][10]
- 肝脏疾病: 乙型病毒性肝炎、丙型病毒性肝炎、遗传性血色素沉着症、α1-抗胰蛋白酶缺乏和非酒精性脂肪性肝炎等会增加发生酒精性肝病的风险[1]。
- 遗传因素:某些遗传因素易导致酗酒和酒精性肝病。同卵双胞胎的两人比异卵卵双胞胎两人更容易成为酗酒者和发展为肝硬化。人体参与代谢酒精的酶具有多态性,如抗利尿激素(ADH)、醛脱氢酶、细胞色素P45D 2E1酶、线粒体,其中的功能障碍,和细胞因子的多态性,能部分解释遗传成分的影响。但目前还没能找出特定的多态性与酒精性肝病之间的确定关系。
- 膳食:营养不良,尤其是维生素A和维生素E缺乏,会阻止肝细胞再生,而加重酒精所引起的肝损伤。这部分特别令人担忧,因为酗酒者通常由于饮食不当,厌食症、和脑病变而导致营养不良。[9]
- 药物:对乙酰氨基酚、异烟肼、甲氨蝶呤、β-胡萝卜素和维生素A等与酒精一起摄入会加剧肝损伤[11]。
- 香烟:吸烟会使患酒精性肝病的风险增加3倍[12]。
病理生理学
编辑目前对于酒精性肝病生成的机制尚不完全清楚。有80%的酒精会透过肝脏完成解毒。长期饮酒会导致促炎细胞因子(肿瘤坏死因子-α(TNF-alpha)、白细胞介素-6(IL6)、和白细胞介素-8(IL8))、氧化应激、脂质过氧化、和乙醛毒性的分泌。这些因素导致肝细胞的发炎、细胞凋亡、和最终的纤维化。对于为何这种情况只发生在少数人的身上,原因尚不清楚。此外,肝脏具有巨大的再生能力,纵然75%的肝细胞死亡,肝脏仍能正常发挥作用。[13]
脂肪变性
编辑脂肪变性是脂肪酸在肝细胞中积累。在显微镜下观察到的形状与脂肪球类似。酗酒会导致肝脏内布满扩大的脂肪球 (大型囊泡脂肪变性),这情况会在大量摄取几天之后开始发生。[14]酒精被醇脱氢酶代谢成为乙醛,然后被醛脱氢酶进一步代谢成为乙酸,最后被氧化成二氧化碳 (CO2) 和水 (H2O) [7]在此过程会产生含氢的烟酰胺腺嘌呤二核苷酸 (NADH),并增加NADH/NAD+的比率(NAD+为烟酰胺腺嘌呤二核苷酸两种形式中的一种,另一种为NADH) 。较高的NADH浓度会诱导脂肪酸合成,而较低的 NAD+水准会导致脂肪酸代谢减少。而后较高水准的脂肪酸向肝细胞发出信号,把脂肪酸与甘油复合,而形成甘油三酯。甘油三酯累积之后,形成脂肪肝。
酒精性肝炎
编辑酒精性肝炎的特征是肝细胞发炎。 重度饮酒者中有10%到35%会罹患酒精性肝炎(美国国家酒精滥用和酗酒研究所(NIAAA)1993年报告)。虽然肝炎的发展与酒精剂量没有直接关系,但有些人似乎比其他人更容易出现这种反应。这被称为酒精性脂肪细胞坏死,发炎似乎易造成肝脏纤维化。发炎细胞因子(TNF-α、IL6、和IL8)被认为在透过诱导细胞凋亡和严重的肝毒性,在造成肝损伤以及细胞毒性肝肿大的发生和持续过程中发挥重要的作用。 TNF-α活性增强后的一种可能机制是肝脏疾病导致肠道通透性增加,而助长肠道产生的内毒素吸收进入肝门静脉循环中。肝脏的库佛氏细胞吞噬脂多糖(内毒素的一种),而刺激TNF-α释放。 TNF-α随之激活胱天蛋白酶,而触发细胞凋亡途径,导致肝细胞死亡。[9]
肝硬化
编辑肝硬化是严重肝脏疾病的晚期阶段,特征有发炎 (肿胀)、纤维化 (细胞硬化) 、和细胞膜损坏,无法进行化学物质解毒,无法进行化学物质解毒,最终导致疤痕累积和细胞坏死。[15] 重度饮酒者中有10%到20%会发展为肝硬化 (NIAAA, 1993年报告)。乙醛可能透过刺激肝脏星状细胞的胶原蛋白沉积,而造成纤维化的结果。[9]来自烟酰胺腺嘌呤二核苷酸磷酸氧化酶和/或细胞色素P-4502E1的氧化剂的产生,和乙醛-蛋白质加合物的形成会破坏细胞膜。[9]症状包括黄疸、肝脏肿大、以及肝脏受损后结构变化引起的疼痛和压痛。如果不完全戒酒,肝硬化最终会导致肝衰竭。肝硬化或肝衰竭的晚期并发症有门脉高压(由于受损肝脏的流动阻力导致肝门静脉血压升高)、凝血障碍(由于生产凝血因子功能受损)、腹水(由于体液积聚,导致腹部严重肿胀)、以及其他症状,包括肝性脑病和肝肾症候群。除危险饮酒方式之外,肝硬化也可能由其他原因引起,例如病毒性肝炎和肝脏大量接触酒精之外的毒素。无论原因为何,晚期阶段的肝硬化在医学上看起来都类似。这种现像被称为疾病的“最终共同途径”[16]。戒酒之后的脂肪变性和酒精性肝炎有可能被逆转。纤维化和肝硬化的后期阶段往往不可逆转,但通常可透过长期禁酒以做控制。
诊断
编辑酒精性肝病患者在早期阶段展现微妙,但通常无异的身体状况。往往会一直发展到晚期,这种具有污名的慢性肝病才会变得明显。一般在常规健康检查中,透过升高的肝酶水准可发现早期的酒精性肝病。这情况通常反映出酒精性肝脂肪变性。肝脏活体组织检查时可见到微泡和大泡的脂肪变性,同时还有发炎症状。 这类酒精性肝病的组织特征与非酒精性脂肪肝的特征并无区别。脂肪变性通常在停止饮酒后会消退。如果继续饮酒,演化成肝病和肝硬化的风险会更高。急性酒精性肝炎患者的临床症状有发烧、黄疸、肝肿大,并因为肝脏代失偿而可能出现肝性脑病、食道静脉曲张出血、和腹水积聚。可能会有压痛情况的肝肿大,但腹痛不常见。有时患者并没症状。[17]
化验结果
编辑在酒精性肝炎患者中,血液内天冬氨酸氨基转移酶 (AST) 与谷丙转氨酶 (ALT) 之比率会大于 2:1。 AST和ALT的水准几乎总会低于500。AST/ALT 比率升高是由于缺乏磷酸吡哆醛,这是ALT酶合成途径所必需。此外,酒精代谢物诱导的肝线粒体损伤而造成AST同工酶释放。其他化验室检查结果包括大红血球症(即平均红血球体积 > 100飞升)和血清γ-谷氨酰转肽酶(GGT)、碱性磷酸酶、和胆红素的水准升高。由于酗酒者肠道吸收能力降低,饮酒会让骨髓对叶酸的需求增加,以及透过增多的尿液排出,酗酒患者体内的叶酸水准会降低。患者的白细胞增多症的程度反映出肝损伤的严重状况。[18]组织特征包括麦洛利氏小体、巨型线粒体、肝细胞坏死、和食道静脉周围区域中性粒细胞的浸润。其他肝脏疾病也有麦洛利氏小体的存在,它是肝细胞细胞质中角蛋白成分的浓缩物,不会导致肝损伤。有高达70%的中度至重度酒精性肝炎患者透过活体检查检验出肝硬化的问题。[19]
治疗
编辑戒酒是治疗酒精性肝病疗程中最重要的部分。[20]感染慢性C性肝炎病毒的人,因为病毒会加速肝病的进展,必须戒酒。[19]
用药
编辑一篇考科蓝2006年的评论说没有足够的证据支持使用同化类固醇作治疗。[21]有时皮质类固醇会被用于治疗;但建议仅在严重的肝脏发炎时才使用这种药物。[20] 水飞蓟素曾被研究作为一种治疗用药,但结果并不明确。[22][23][24] 一项评论声称S-腺苷甲硫氨酸在动物和小样本的人类疾病模型试验结果显示有益。[25]
抗肿瘤坏死因子药物如英夫利西单抗和依那西普的作用尚不清楚,或许有害. [26]己酮可可碱的效果证据尚不清楚。[20][27]丙硫氧嘧啶可能会造成伤害.[28]
有证据不支持在治疗肝病时补充营养。[29]
肝脏移植
编辑肝硬化只在极少数的情况下可逆转,而发病本身仍然大部分是无法逆转。肝脏移植仍是唯一确定的治疗方法。迄今,酒精性肝病和非酒精性肝病患者的肝脏移植后的存活率相似。移植登记的要求,除有6个月戒酒的先决条件以及精神评估和康复协助之外,与其他类型肝病的要求相同。[30][31]具体要求因不同移植中心而异。移植登记后重新饮酒,会被除名。许多移植中心允许重新登记,但必须再经过3-6个月戒酒。有关急性酒精性肝炎肝脏移植存活的数据并不多,但据信与非急性酒精性肝病、非酒精性肝病、 和修正莫缀判别功能评分(MDF)小于32的酒精性肝炎相似。 [32]
预后
编辑酒精性肝病患者的预后情况取决于肝脏的组织学以及辅助因素(例如同时存在的慢性病毒性肝炎)。酒精性肝炎患者每年有10%~20%会发展为肝硬化,而有70%最终会发展成肝硬化。虽然患者停止饮酒,只有10%的人组织学和血清肝酶水准会恢复正常。[33]前述的MDF已被用于预测短期死亡率(即MDF≥ 32的状况,与未用皮质类固醇治疗而有50-65%自发存活率相关联,MDF<32与90%的自发存活率相关)。另外也发现终末期肝病模型 (Model for End-Stage Liver Disease,MELD) 的评分,对于30天 (MELD>11) 和90天 (MELD>21) 死亡率预测的准确性相似。 男性每日饮酒量超过60-80克,女性每日饮酒量超过20克,有6-14%会发生肝硬化。即使在每日饮酒超过120 克的群组中,也只有13.5% 的人会罹患严重的酒精相关肝损伤。虽然如此,美国在2003年与酒精相关的死亡率是第三大死亡原因。全世界每年因此的死亡人数估计为150,000人。[34]
参考文献
编辑- ^ 1.0 1.1 Seitz, Helmut K.; Bataller, Ramon; Cortez-Pinto, Helena; Gao, Bin; Gual, Antoni; Lackner, Carolin; Mathurin, Philippe; Mueller, Sebastian; Szabo, Gyongyi; Tsukamoto, Hidekazu. Alcoholic liver disease. Nature Reviews Disease Primers. 2018-08-16, 4 (1). doi:10.1038/s41572-018-0014-7.
- ^ 2.0 2.1 2.2 O'Shea RS, Dasarathy S, McCullough AJ. Alcoholic liver disease: AASLD Practice Guidelines (PDF). Hepatology. January 2010, 51 (1): 307–28 [18 October 2011]. PMID 20034030. S2CID 41729364. doi:10.1002/hep.23258. (原始内容 (PDF)存档于21 October 2014).
- ^ Basra, Sarpreet. Definition, epidemiology and magnitude of alcoholic hepatitis. World Journal of Hepatology. 2011, 3 (5): 108–113. PMC 3124876 . PMID 21731902. doi:10.4254/wjh.v3.i5.108.
- ^ Xiao, J; Wang, F; Wong, NK; He, J; Zhang, R; Sun, R; Xu, Y; Liu, Y; Li, W; Koike, K; He, W; You, H; Miao, Y; Liu, X; Meng, M; Gao, B; Wang, H; Li, C. Global liver disease burdens and research trends: Analysis from a Chinese perspective.. Journal of hepatology. 2019-07, 71 (1): 212–221. PMID 30871980. doi:10.1016/j.jhep.2019.03.004.
- ^ Wang, Hua. Alcohol-related liver diseases. Chinese Science Bulletin. 2023-07-01, 68 (20): 2606–2618. doi:10.1360/TB-2022-1202.
- ^ Bellentani, S; Tiribelli, C. The spectrum of liver disease in the general population: lesson from the Dionysos study.. Journal of hepatology. 2001-10, 35 (4): 531–7. PMID 11682041. doi:10.1016/s0168-8278(01)00151-9.
- ^ Mandayam S, Jamal MM, Morgan TR. Epidemiology of alcoholic liver disease. Semin. Liver Dis. August 2004, 24 (3): 217–32. CiteSeerX 10.1.1.594.1256 . PMID 15349801. doi:10.1055/s-2004-832936.
- ^ Roerecke, M; Vafaei, A; Hasan, OSM; Chrystoja, BR; Cruz, M; Lee, R; Neuman, MG; Rehm, J. Alcohol Consumption and Risk of Liver Cirrhosis: A Systematic Review and Meta-Analysis.. The American journal of gastroenterology. 2019-10, 114 (10): 1574–1586. PMID 31464740. doi:10.14309/ajg.0000000000000340.
- ^ 9.0 9.1 9.2 9.3 9.4 9.5 Menon KV, Gores GJ, Shah VH. Pathogenesis, diagnosis, and treatment of alcoholic liver disease. Mayo Clin. Proc. October 2001, 76 (10): 1021–9 [2021-11-29]. PMID 11605686. doi:10.4065/76.10.1021 . (原始内容 (PDF)存档于2020-01-27).
- ^ Åberg, F; Helenius-Hietala, J; Puukka, P; Färkkilä, M; Jula, A. Interaction between alcohol consumption and metabolic syndrome in predicting severe liver disease in the general population.. Hepatology (Baltimore, Md.). 2018-06, 67 (6): 2141–2149. PMID 29164643. doi:10.1002/hep.29631.
- ^ Gramenzi, A; Caputo, F; Biselli, M; Kuria, F; Loggi, E; Andreone, P; Bernardi, M. Review article: alcoholic liver disease--pathophysiological aspects and risk factors.. Alimentary pharmacology & therapeutics. 2006-10-15, 24 (8): 1151–61. PMID 17014574. doi:10.1111/j.1365-2036.2006.03110.x.
- ^ Rutledge, SM; Asgharpour, A. Smoking and Liver Disease.. Gastroenterology & hepatology. 2020-12, 16 (12): 617–625. PMID 34035697.
- ^ Longstreth, George F.; Zieve, David (编). Alcoholic Liver Disease. MedLinePlus: Trusted Health Information for You. Bethesda, MD: US National Library of Medicine & National Institutes of Health. 18 October 2009 [27 January 2010]. (原始内容存档于22 January 2010).
- ^ Inaba, Darryl; Cohen, William B. Uppers, downers, all arounders: physical and mental effects of psychoactive drugs 5th. Ashland, Or: CNS Publications. 2004. ISBN 978-0-926544-27-7.
- ^ Loyd, Dr. Stephen. What are the early signs of liver damage?. journeypure.com. 15 February 2020 [11 June 2020]. (原始内容存档于2020-07-25).
- ^ pathway (redirected from final common pathway). TheFreeDictionary. [1 November 2021]. (原始内容存档于2021-11-25).
- ^ McCullough, AJ; O'Connor, JF. Alcoholic liver disease: proposed recommendations for the American College of Gastroenterology.. The American Journal of Gastroenterology. November 1998, 93 (11): 2022–36. PMID 9820369.
- ^ Chung, Goh Eun; Yim, Jeong Yoon. Associations between White Blood Cell Count and the Development of Incidental Nonalcoholic Fatty Liver Disease. Gastroenterology Research and Practice. 13 December 2016, 2016 [1 November 2021]. (原始内容存档于2022-06-16).
- ^ 19.0 19.1 Niemelä, O. Biomarkers in alcoholism.. Clinica Chimica Acta. February 2007, 377 (1–2): 39–49. PMID 17045579. doi:10.1016/j.cca.2006.08.035.
- ^ 20.0 20.1 20.2 Suk, KT; Kim, MY; Baik, SK. Alcoholic liver disease: treatment.. World Journal of Gastroenterology. 28 September 2014, 20 (36): 12934–44. PMC 4177474 . PMID 25278689. doi:10.3748/wjg.v20.i36.12934.
- ^ Rambaldi, A; Gluud, C. Anabolic-androgenic steroids for alcoholic liver disease.. The Cochrane Database of Systematic Reviews. 18 October 2006, (4): CD003045. PMID 17054157. doi:10.1002/14651858.CD003045.pub2.
- ^ Ferenci P, Dragosics B, Dittrich H, Frank H, Benda L, Lochs H, et al. Randomized controlled trial of silymarin treatment in patients with cirrhosis of the liver. J Hepatol. 1989, 9 (1): 105–113. PMID 2671116. doi:10.1016/0168-8278(89)90083-4.
- ^ Rambaldi A, Jacobs BP, Iaquinto G, Gluud C. Milk thistle for alcoholic and/or hepatitis B or C liver diseases—a systematic cochrane hepato-biliary group review with meta-analyses of randomized clinical trials. Am. J. Gastroenterol. November 2005, 100 (11): 2583–91. PMID 16279916.
- ^ Bjelakovic G, Gluud LL, Nikolova D, Bjelakovic M, Nagorni A, Gluud C. Bjelakovic G , 编. Antioxidant supplements for liver diseases. Cochrane Database Syst Rev. 2011, (3): CD007749 [2021-11-29]. PMID 21412909. doi:10.1002/14651858.CD007749.pub2. (原始内容存档于2011-07-01).
- ^ Cederbaum AI, ((Department of Pharmacology and Systems Therapeutics, Box 1603, Icahn School of Medicine at Mount S, One Gustave Levy P, New Y, NY 10029, United States)). Hepatoprotective effects of S -adenosyl-L-methionine against alcohol- and cytochrome P450 2E1-induced liver injury. World J Gastroenterol. March 2010, 16 (11): 1366–1376. PMC 2842529 . PMID 20238404. doi:10.3748/wjg.v16.i11.1366. 温哥华格式错误 (帮助)
- ^ Tilg, H; Day, CP. Management strategies in alcoholic liver disease.. Nature Clinical Practice Gastroenterology & Hepatology. January 2007, 4 (1): 24–34. PMID 17203086. S2CID 22443776. doi:10.1038/ncpgasthep0683.
- ^ Whitfield, K; Rambaldi, A; Wetterslev, J; Gluud, C. Pentoxifylline for alcoholic hepatitis.. The Cochrane Database of Systematic Reviews. 7 October 2009, (4): CD007339. PMC 6769169 . PMID 19821406. doi:10.1002/14651858.CD007339.pub2.
- ^ Fede, G; Germani, G; Gluud, C; Gurusamy, KS; Burroughs, AK. Propylthiouracil for alcoholic liver disease.. The Cochrane Database of Systematic Reviews. 15 June 2011, (6): CD002800. PMC 7098215 . PMID 21678335. doi:10.1002/14651858.CD002800.pub3.
- ^ Koretz, RL; Avenell, A; Lipman, TO. Nutritional support for liver disease.. The Cochrane Database of Systematic Reviews. 16 May 2012, 5 (5): CD008344. PMC 6823271 . PMID 22592729. doi:10.1002/14651858.CD008344.pub2.
- ^ Stravitz, R. Todd. Management of the Cirrhotic Patient Before Liver Transplantation: The Role of the Referring Gastroenterologist. Gastroenterology & Hepatology. 2006, 2 (5): 346–354. ISSN 1554-7914. PMC 5338188 . PMID 28289338.
- ^ Anantharaju, Abhinandana; Thiel, David H. Van. Liver Transplantation for Alcoholic Liver Disease. National Institute on Alcohol Abuse and Alcoholism. 2009-09-29 [2 November 2021]. (原始内容存档于2021-11-25).
- ^ Neuberger, J; Schulz, KH; Day, C; Fleig, W; Berlakovich, GA; Berenguer, M; Pageaux, GP; Lucey, M; Horsmans, Y; Burroughs, A; Hockerstedt, K. Transplantation for alcoholic liver disease.. Journal of Hepatology. January 2002, 36 (1): 130–7. PMC 1837536 . PMID 11804676. doi:10.1016/s0168-8278(01)00278-1.
- ^ Dunn, W; Jamil, LH; Brown, LS; Wiesner, RH; Kim, WR; Menon, KV; Malinchoc, M; Kamath, PS; Shah, V. MELD accurately predicts mortality in patients with alcoholic hepatitis.. Hepatology. February 2005, 41 (2): 353–8. PMID 15660383. doi:10.1002/hep.20503 .
- ^ Sheth, M; Riggs, M; Patel, T. Utility of the Mayo End-Stage Liver Disease (MELD) score in assessing prognosis of patients with alcoholic hepatitis.. BMC Gastroenterology. 2002, 2 (1): 2. PMC 65516 . PMID 11835693. doi:10.1186/1471-230X-2-2.
延伸阅读
编辑- Alcoholic liver disease (per capita) (most recent) by country. NationMaster. [29 July 2009]. (原始内容存档于21 June 2009).